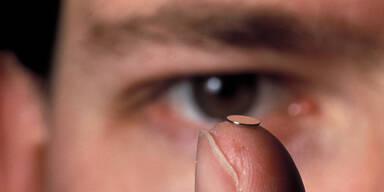
Rund 300 Menschen weltweit haben die Technik bereits im Auge
Etwa 300 Blinde weltweit können mit Hilfe eines Netzhaut-Chips im Auge wieder etwas sehen. Die Technik, die seit mehr als zehn Jahren angewandt wird, hilft Patienten, die unter der erblich bedingten Augenkrankheit Retinitis pigmentosa leiden. Dabei sterben die Sehzellen ab, die in der Netzhaut Licht in elektrische Impulse umwandeln.
Verbesserungsbedarf für die teure Technik
In Deutschland leben etwa 30.000 bis 40.000 Menschen mit dieser Krankheit, wie Augenarzt Armin Scharrer sagt. Pro Jahr erblinden knapp 1.000. Die noch teure Technik kann ihnen helfen - doch es gibt noch einiges zu verbessen. Darüber diskutieren ab diesem Donnerstag (9. Juni) Experten beim Internationalen Kongress der Deutschen Augenchirurgen in Nürnberg.
Zwei Chips auf dem Markt
Zwei Arten von Chips werden derzeit genutzt - ein US-amerikanischer und ein deutscher. "Alle Entwickler arbeiten intensiv an der Verbesserung - vor allem was die Haltbarkeit und Handhabbarkeit betrifft", sagt Kongress-Präsident Scharrer. Ziel sei, dass der Chip 20 bis 30 Jahre lang im Auge bleiben kann, denn die Patienten seien bei Ausbruch der Krankheit erst 30 bis 40 Jahre alt. Derzeit kann der deutsche Chip bis zu fünf Jahre im Auge bleiben, das amerikanische Patent etwas länger. Auch die Qualität des Sehens soll künftig besser werden - durch eine höhere Pixelzahl auf dem Chip.
Grau-Töne werden sichtbar
Grundsätzlich sei die Technik jedoch für die Betroffenen "ein großer Schritt in die richtige Richtung". Sie können damit zumindest wieder grobe Umrisse, Menschen oder große Gegenstände und Bewegungen erkennen. Dabei können die Patienten nur in Grau-Tönen sehen. Auch die Anpassung an die Umgebungshelligkeit müssen die Betroffenen mit Hilfe eines kleinen Geräts steuern. Im Vergleich zur Sehkraft eines Gesunden sei das zwar nicht immens, sagt Scharrer. "Aber wer blind ist, für den bedeutet ein wenig zusätzliche Sehkraft schon sehr viel." Drei von vier Patienten sagten: Der Eingriff sei zwar kompliziert und schwierig, aber er habe sich gelohnt.
Technik nur bei Menschen, die bereits sehen konnten, möglich
Das von Tübinger Forschern entwickelte deutsche Implantat (Alpha IMS) wird unter die Netzhaut gesetzt. Der drei mal drei Millimeter große Chip ersetzt dort die abgestorbenen lichtempfindlichen Sehzellen, die sogenannten Zapfen. Wie bei einem Kamera-Chip nehmen 1.500 Fotodioden einfallendes Licht auf und wandeln es in elektrische Signale um. Diese werden über den Sehnerv ans Gehirn weitergegeben, wo dann wieder Bilder entstehen können. Das funktioniert bei etwa 75 Prozent der Patienten. Die Technik kann jedoch nur bei Menschen genutzt werden, die schon einmal sehen konnten.
Sieben Stunden dauert der Eingriff
Der rund siebenstündige Eingriff werde inzwischen an 17 deutschen Augenkliniken vorgenommen. 50 Patienten haben den Chip aus Baden-Württemberg bereits im Auge. Nach der OP müssen die Patienten mehrere Monate üben, um die neuen Seheindrücke verarbeiten zu können.
Für den Eingriff nötig sind ein Augenarzt und ein Neurochirurg. Denn das Energiemodul - die Batterie - wird am Hinterkopf unter die Haut gesetzt. Ein Kabel führt davon aus durch den Kopf zum Auge. "Das ist also wirklich eine komplizierte Sache", sagt Scharrer. Alles in allem kostet die Behandlung rund 100.000 Euro. In Deutschland seien mittlerweile einige Krankenkassen bereit, die Kosten zu übernehmen.
Die US-Technik (Argus II) hat im Gegensatz zur deutschen nur 60 Elektroden und liefert damit kein so gutes Bild, wie Scharrer sagt. Dafür ist die OP deutlich unkomplizierter: Der Patient trägt hier eine Brille mit einer Kamera. Die Bild-Signale werden drahtlos an den Chip im Auge übertragen, der nicht unter, sondern auf der Netzhaut sitzt. Auch die Batterie wird hier nicht implantiert, sondern steckt in einem Kästchen in der Tasche.
Dass der Netzhaut-Chip in Zukunft auch bei anderen Augenerkrankungen eingesetzt werden kann - etwa bei der sehr häufigen "Altersblindheit" oder altersabhängigen Makula-Degeneration - ist bisher eher unwahrscheinlich. In Amerika sei dazu bereits eine erste Studie gemacht worden, sagt Scharrer. Die Ergebnisse seien zwar noch nicht veröffentlicht - "aber wie es scheint, sind sie nicht ermutigend".